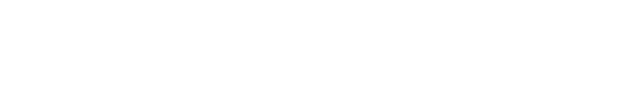パーキンソン症状の診断・治療
パーキンソン病
パーキンソン病は、50-65歳で発症し加齢と共に有病率が増加する神経変性疾患です。3大症状として、無動・動作緩慢(動作がにぶくなる)、静止時振戦(じっとしている時にふるえる)、筋強剛(筋肉が固くなる)が有名ですが、姿勢保持障害(転びやすい)、前傾姿勢、すくみ現象(足が出にくい)を含めて6大症状とよぶこともあります。
実はこれらの運動症状より20-10年前から先行して、便秘やレム睡眠行動異常症(夢をみて声を出したり体が動く)といった非運動症状がみられることがあります。運動症状はαシヌクレインという物質の凝集蓄積による中脳黒質緻密部のドパミン性神経細胞の変性によって引き起こされますが、症状が出たときにはすでに50%以上変性脱落している言われており、病気の早期発見のために非運動症状が近年着目されています。
無動・動作緩慢
動作が全般的にゆっくりになります。歩く時の歩幅が小さくなったり、動作を繰り返すうちに動きがさらにだんだんと小さくなったりすることもあります。病初期には一般的に左右差がみられ、手をくるくると回してもらうと片方の手が十分に回りに切らない様子がしばしば確認できます。その場合歩行時もそちら側の手の振りが小さくなる様子がみられます。そのため典型的な症状のパーキンソン病患者さんの場合、診察室に入って椅子に座るまでの間にあらかた診断がついてしまうことがあります。また顔面の表情が乏しくなったり(仮面様顔貌)、よだれが出たり、話すときに小声で歯切れがわるくなったりもします。
振戦
1秒間に10回未満の比較的ゆっくりとした震えです。手足の他に口唇を含む顔面にみられることもあります。安静時に目立ち、動作を開始すると消失することが多いのも特徴です。
筋強剛
筋肉に緊張があり、他者が手足を動かした時にうまく力を抜くことができません。特にパーキンソン病の場合は、他者が動かしたときにガクガクと歯車がかみ合うような抵抗を感じることが特徴です(歯車様筋強剛)。
姿勢保持障害
バランスが崩れたとき、これを支えるための脚の一歩がでないため、そのまま転倒しやすくなります(彫像現象)。特に後方に転びやすくなります。
実際にはこれらの症状が様々な組み合わせでみられますが、その程度により、重症度が分類されています。このうち、ヤール重症度3度以上、生活機能障害2度以上の場合、厚生労働省の特定疾患の認定対象となります。
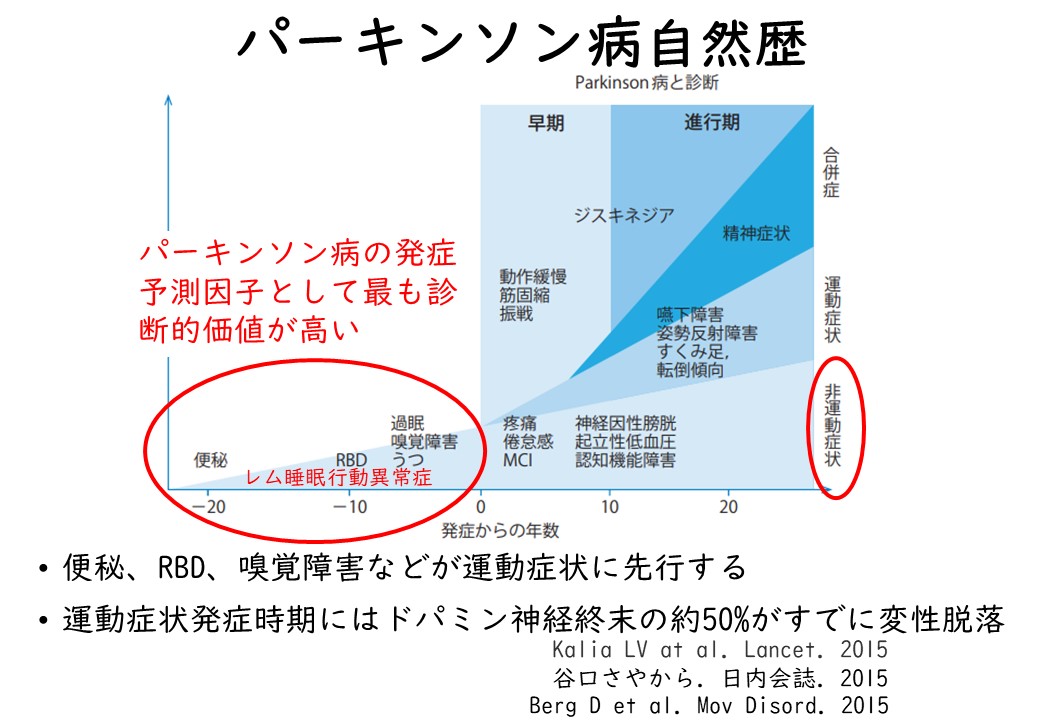
便秘
必発といえる症状です。便秘をきっかけに腸内細菌叢の異常が生じて炎症を来たし、その結果、αシヌクレインの凝集蓄積→神経細胞の変性脱落といった経路をたどるという説があります。αシヌクレインは20年かけて脳へ伝搬し、運動症状を来すというわけです。これを裏付けるように、潰瘍性大腸炎といった腸の炎症を起こす疾患がパーキンソン病を来しやすいという報告があります。頻度は下がりますが鼻粘膜の炎症から嗅球を通じて脳に広がっていくパターンも考えられています。
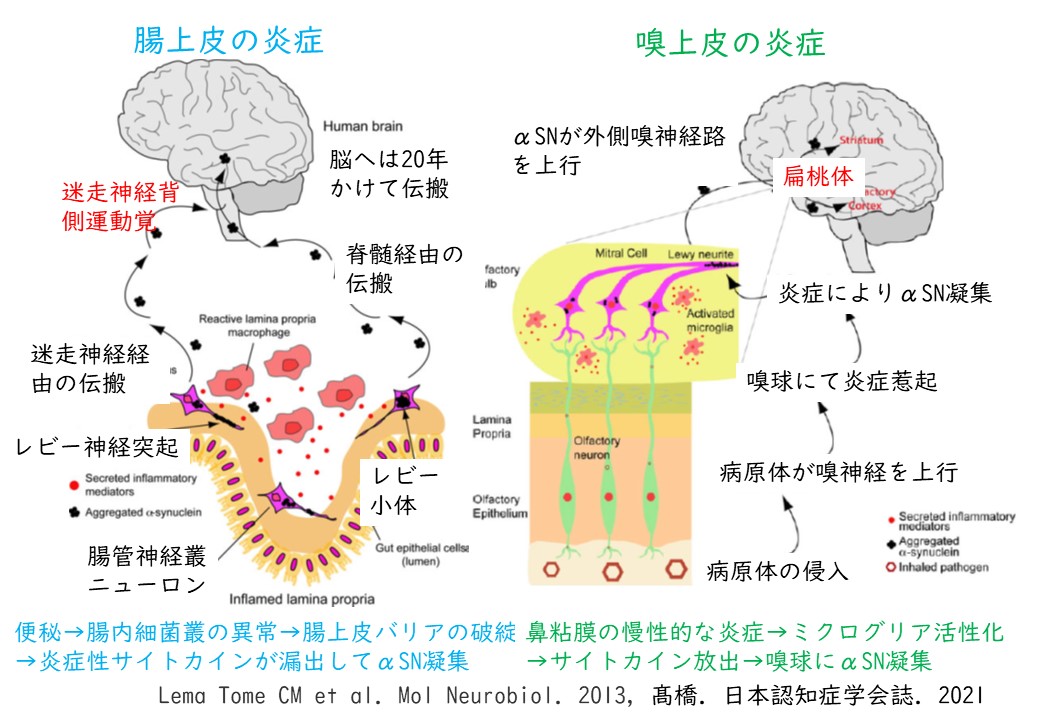
パーキンソン病の診断
上記の症状を確認した上で画像検査を行って最終的な診断をつけていきます。一般的には頭部MRIで異常は見られません。一方、MIBG心筋シンチグラフィやDAT-SPECTという検査では異常がみられるため、この3つの検査を行います。広島赤十字・原爆病院の院長の外来枠(月1回水曜日午後)であれば、一から病状を説明することなく検査を受けて頂けます。
パーキンソン病の治療
運動症状はドパミン神経の変性脱落で生じることから、ドパミンの補充を目的としてL-DOPAと呼ばれる薬剤(ドパコールLなど)を投与することが治療の主座となります。ただこの薬は効果の持続時間が短く、吸収が不安定で、運動合併症(効きにくくなったり効き過ぎたりする)を起こしやすいことから、他にも様々な薬が開発されてきました。患者さんの年齢や一人一人の病状に応じて薬剤や投与方法を調整して参ります。
パーキンソン症候群
パーキンソン症状を来す病気はパーキンソン病だけではなく、びまん性レビー小体病、正常圧水頭症、進行性核上麻痺、大脳皮質基底核症候群、薬物性など多岐にわたります。何よりもまず正確な診断をつけることが大切で、詳細な病歴聴取、神経学的診察および画像検査などを組み合わせ鑑別して参ります。